Aşılama
| Aşılar | |
|---|---|
 Üst koluna aşı yapılmak üzere olan bir kız çocuğu | |
| ICD-9-CM | 99.3-99.5 |
| seri |
| Aşılama |
|---|
Aşılama, bağışıklık sisteminin bir hastalığa karşı bağışıklık geliştirmesine yardımcı olmak için bir aşının uygulanmasıdır. Aşılar zayıflatılmış, canlı veya öldürülmüş halde bir mikroorganizma veya virüs ya da organizmadan alınan proteinler veya toksinler içerir. Vücudun adaptif bağışıklığını uyararak, bulaşıcı bir hastalıktan kaynaklanan hastalıkları önlemeye yardımcı olurlar. Bir nüfusun yeterince büyük bir yüzdesi aşılandığında, sürü bağışıklığı ortaya çıkar. Sürü bağışıklığı, bağışıklık sistemi baskılanmış - zayıflatılmış bir versiyonu bile kendilerine zarar vereceği için aşı olamayan - kişileri korur.[1] Aşılamanın etkinliği geniş çapta incelenmiş ve doğrulanmıştır.[2][3][4] Aşılama, bulaşıcı hastalıkların önlenmesinde en etkili yöntemdir;[5][6][7][8] çiçek hastalığının dünya çapında ortadan kaldırılmasından ve çocuk felci ve tetanos gibi hastalıkların dünyanın büyük bir kısmından yok edilmesinden büyük ölçüde aşılama sayesinde sağlanan yaygın bağışıklık sorumludur. Bununla birlikte, Amerika'daki kızamık salgınları gibi bazı hastalıklarda, 2010'larda nispeten düşük aşılama oranları nedeniyle - kısmen aşı tereddütlerine atfedilen - artan vakalar görmüştür.[9] Dünya Sağlık Örgütüne göre aşılama sayesinde yılda 3,5-5 milyon ölüm önlenmektedir.[10]
İnsanların inokülasyon yoluyla önlemeye çalıştığı ilk hastalık büyük olasılıkla çiçek hastalığıdır ve kaydedilen ilk variolasyon kullanımı 16. yüzyılda Çin'de gerçekleşmiştir.[11] Bu, aynı zamanda aşısı üretilen ilk hastalıktı.[12][13] Yıllar önce en az altı kişi aynı prensipleri kullanmış olsa da çiçek aşısı 1796 yılında İngiliz doktor Edward Jenner tarafından icat edilmiştir. Aşının etkili olduğuna dair kanıtları yayınlayan ve üretimi konusunda tavsiyelerde bulunan ilk kişiydi.[14] Louis Pasteur mikrobiyoloji alanındaki çalışmalarıyla bu konsepti daha da geliştirdi. Bağışıklama, inekleri etkileyen bir virüsten (Latince: vacca 'inek') türetildiği için aşı (İngilizce: vaccine) olarak adlandırıldı.[12][14] Çiçek hastalığı bulaşıcı ve ölümcül bir hastalıktı ve enfekte yetişkinlerin %20-60'ının ve enfekte çocukların %80'inden fazlasının ölümüne neden oluyordu.[15] Çiçek hastalığı nihayet 1979 yılında ortadan kaldırıldığında, 20. yüzyılda tahminen 300-500 milyon insanın ölümüne yol açmıştı.[16][17][18]
Aşılama ve bağışıklama günlük dilde benzer bir anlama sahiptir. Bu, zayıflatılmamış canlı patojenlerin kullanıldığı inokülasyondan farklıdır. Aşılama çabaları bilimsel, etik, politik, tıbbi güvenlik ve dini gerekçelerle bazı isteksizliklerle karşılanmıştır, ancak hiçbir büyük din aşılamaya karşı çıkmamakta ve bazıları hayat kurtarma potansiyeli nedeniyle bunu bir zorunluluk olarak görmektedir.[19] Amerika Birleşik Devletleri'nde insanlar Ulusal Aşı Yaralanmaları Tazminat Programı kapsamında iddia edilen yaralanmalar için tazminat alabilmektedir. Erken dönemdeki başarı yaygın kabulü beraberinde getirmiş ve kitlesel aşılama kampanyaları birçok coğrafi bölgede birçok hastalığın görülme sıklığını büyük ölçüde azaltmıştır. Hastalık Kontrol ve Korunma Merkezleri, aşılamayı ABD'de 20. yüzyılın on büyük halk sağlığı başarısından biri olarak listelemektedir.[20]
Fonksiyon mekanizması



Aşılar, bulaşıcı hastalıklara karşı koruma sağlamak için bağışıklık sistemini yapay olarak aktive etmenin bir yoludur. Aktivasyon, bağışıklık sisteminin bir immünojen ile hazırlanması yoluyla gerçekleşir. Enfeksiyöz bir ajan ile bağışıklık tepkilerinin uyarılması bağışıklama olarak bilinir. Aşılama, immünojenleri uygulamanın çeşitli yollarını içerir.[21]
Aşıların çoğu, gelecekteki korumayı artırmaya yardımcı olmak için hasta, bir hastalığa yakalanmadan önce uygulanır. Ancak bazı aşılar hasta, hastalığa yakalandıktan sonra uygulanmaktadır. Çiçek hastalığına maruz kaldıktan sonra yapılan aşıların hastalıktan bir miktar koruma sağladığı veya hastalığın şiddetini azaltabildiği bildirilmiştir.[22] İlk kuduz aşısı Louis Pasteur tarafından kuduz bir köpek tarafından ısırılan bir çocuğa yapılmıştır. Keşfinden bu yana, kuduz aşısının, kuduz bağışıklık globulini ve yara bakımı ile birlikte 14 gün boyunca birkaç kez uygulandığında insanlarda kuduzu önlemede etkili olduğu kanıtlanmıştır.[23] Diğer örnekler arasında deneysel AIDS, kanser[24] ve Alzheimer hastalığı[25] aşıları yer almaktadır. Bu tür bağışıklamalar, doğal enfeksiyondan daha hızlı ve daha az zararla bir bağışıklık tepkisini tetiklemeyi amaçlamaktadır.[26]
Aşıların çoğu, bağırsaklardan güvenilir bir şekilde emilmedikleri için enjeksiyon yoluyla verilir. Canlı zayıflatılmış çocuk felci, rotavirüs, bazı tifo ve bazı kolera aşıları bağırsakta bağışıklık oluşturmak için ağızdan verilir. Aşılama kalıcı bir etki sağlarken, bunun gelişmesi genellikle birkaç hafta sürer. Bu, hemen etki gösteren pasif bağışıklıktan (emzirmede olduğu gibi antikorların aktarılması) farklıdır.[27]
Aşı başarısızlığı, bir organizmanın aşılanmış olmasına rağmen bir hastalığa yakalanmasıdır. Birincil aşı başarısızlığı, bir organizmanın bağışıklık sistemi ilk aşılandığında antikor üretmediğinde ortaya çıkar. Aşılar, birkaç seri olarak yapıldığında ve bir bağışıklık yanıtı oluşturamadığında başarısız olabilir. "Aşı başarısızlığı" terimi mutlaka aşının kusurlu olduğu anlamına gelmez. Aşı başarısızlıklarının çoğu, bağışıklık yanıtındaki bireysel farklılıklardan kaynaklanmaktadır.[28]

Aşılamaya karşı inokülasyon
"İnokülasyon" terimi genellikle "aşılama" ile birbirinin yerine kullanılır. Ancak, birbirleriyle ilişkili olsalar da bu terimler eş anlamlı değildir. Aşılama, bir bireyin zayıflatılmış (yani daha az virülan) bir patojen veya başka bir immünojen ile tedavi edilmesi iken, çiçek hastalığı profilaksisi bağlamında variolasyon olarak da adlandırılan inokülasyon, çiçek hastasının bir püstülünden veya kabuğundan alınan zayıflatılmamış variola virüsü ile cildin yüzeysel katmanlarına, genellikle üst kola yapılan tedavidir. Variolasyon genellikle 'koldan kola' ya da daha az etkili olarak 'kabuktan kola' yapılırdı ve genellikle hastanın çiçek hastalığına yakalanmasına neden olur, bu da bazı vakalarda ciddi hastalıkla sonuçlanırdı.[29][30]
Aşılar 18. yüzyılın sonlarında Edward Jenner'ın çalışmaları ve çiçek aşısı ile başlamıştır.[31][32][33]
Hastalığın önlenmesine karşı enfeksiyonun önlenmesi
Çiçek aşısı gibi bazı aşılar enfeksiyonu önler. Bunların kullanımı bağışıklığın sterilize edilmesiyle sonuçlanır ve hayvan rezervi yoksa bir hastalığın ortadan kaldırılmasına yardımcı olabilir. COVID-19 için olanlar da dahil olmak üzere diğer aşılar, enfekte olma olasılığını mutlaka azaltmadan, bireyler için ciddi hastalık olasılığını (geçici olarak) azaltmaya yardımcı olur.[34]
Güvenlik

Aşı geliştirme ve onay
Tıpkı herhangi bir ilaç veya prosedür gibi, hiçbir aşı herkes için %100 güvenli veya etkili olamaz çünkü her kişinin vücudu farklı tepki verebilir.[35][36] Ağrı veya düşük dereceli ateş gibi küçük yan etkiler nispeten yaygın olsa da ciddi yan etkiler çok nadirdir ve her 100.000 aşıdan yaklaşık 1'inde görülür ve tipik olarak kurdeşen veya nefes almada zorluğa neden olabilecek alerjik reaksiyonları içerir.[37][38]
Bununla birlikte, aşılar tarihte hiç olmadıkları kadar güvenlidir ve her aşı, ABD Gıda ve İlaç Dairesi (FDA) gibi yetkililer tarafından onaylanmadan önce güvenlik ve etkinliklerini sağlamak için titiz klinik deneylerden geçmektedir.[39]
İnsanlarda test edilmeden önce, aşılar hücre kültürleri üzerinde test edilir ve sonuçlar bağışıklık sistemiyle nasıl etkileşime gireceklerini değerlendirmek için modellenir.[37][39] Bir sonraki test aşamasında araştırmacılar aşıları fareler, tavşanlar, kobaylar ve maymunlar gibi hayvanlar üzerinde denerler.[37] Bu test aşamalarının her birini geçen aşılar, daha sonra kamu sağlığı güvenliği otoritesi (Amerika Birleşik Devletleri'nde FDA) tarafından üç aşamalı bir insan testi serisine başlamak için onaylanır ve yalnızca bir önceki aşamada güvenli ve etkili oldukları kabul edilirse daha yüksek aşamalara ilerler. Bu denemelere katılan insanlar gönüllü olarak çalışmaya katılırlar ve çalışmanın amacını ve potansiyel riskleri anladıklarını kanıtlamak zorundadırlar.[39]
Faz I denemeleri sırasında bir aşı, aşının güvenliğini değerlendirmek amacıyla yaklaşık 20 kişilik bir grupta test edilir.[37] Faz II denemeleri, testleri 50 ila birkaç yüz kişiyi kapsayacak şekilde genişletir. Bu aşamada, aşının güvenliği değerlendirilmeye devam eder ve araştırmacılar ayrıca aşının etkinliği ve ideal dozu hakkında veri toplar.[37] Güvenli ve etkili olduğu belirlenen aşılar daha sonra yüzlerce ila binlerce gönüllüde aşının etkinliğine odaklanan faz III denemelerine geçer. Bu aşamanın tamamlanması birkaç yıl sürebilir ve araştırmacılar bu fırsatı aşılanmış gönüllüleri aşılanmamış olanlarla karşılaştırarak aşıya karşı ortaya çıkan gerçek reaksiyonları vurgulamak için kullanırlar.[39]
Bir aşı tüm test aşamalarını geçerse, üretici FDA aracılığıyla aşının ruhsatı için başvurabilir. FDA, halk arasında kullanımını onaylamadan önce, klinik deneylerin, güvenlik testlerinin, saflık testlerinin ve üretim yöntemlerinin sonuçlarını kapsamlı bir şekilde gözden geçirir ve üreticinin kendisinin diğer birçok alanda devlet standartlarına uygun olduğunu belirler.[37]
FDA onayından sonra, FDA üretim protokollerini, parti saflığını ve üretim tesisinin kendisini izlemeye devam eder. Ayrıca, çoğu aşı, aşıların güvenliğini ve etkinliğini on binlerce veya daha fazla kişide uzun yıllar boyunca izleyen faz IV denemelerine de tabi tutulur.[37]
Yan etkiler
Hastalık Kontrol ve Korunma Merkezleri (CDC) aşıların ve olası yan etkilerinin bir listesini hazırlamıştır.[38] Yan etki riski bir aşıdan diğerine değişir, ancak aşağıda yaygın bir çocukluk aşısı olan difteri, tetanos ve aselüler boğmaca (DTaP) aşısının yan etki örnekleri ve bunların yaklaşık görülme oranları verilmiştir.[38]
1976 yılında Amerika Birleşik Devletleri'nde, 45 milyon aşılanmış kişi arasında 362 Guillain-Barré sendromu vakası görülmesi üzerine kitlesel domuz gribi aşılama programı durdurulmuştur. CDC'den William Foege, Guillain-Barré insidansının aşılanan kişilerde domuz gribi aşısı olmayanlara göre dört kat daha yüksek olduğunu tahmin etmiştir.
Dang humması için onaylanmış tek aşı olan Dengvaxia'nın 9 yaş ve altı çocuklarda Dang humması nedeniyle hastaneye yatış riskini 1,58 kat artırdığının tespit edilmesi, 2017 yılında Filipinler'de kitlesel aşılama programının askıya alınmasıyla sonuçlanmıştır.[40]
2009'daki H1N1 pandemisi için yaklaşık 31 milyon kişiye uygulanan Pandemrix aşısının,[36] alternatif aşılara kıyasla daha yüksek düzeyde advers olaylara yol açtığı tespit edilmiş ve bu durum yasal işlemlerle sonuçlanmıştır.[41] Pandemrix ile aşılanmanın ardından narkolepsi raporlarına yanıt olarak CDC, popülasyon temelli bir çalışma yürütmüş ve FDA onaylı 2009 H1N1 grip aşılarının nörolojik bozukluk için artan bir riskle ilişkili olmadığını tespit etmiştir.[42]
Bileşenler
Aşıların içerikleri birinden diğerine büyük farklılıklar gösterebilir ve hiçbir aşı aynı değildir. CDC, web sitesinde kolayca erişilebilen aşıların ve içeriklerinin bir listesini derlemiştir.[43]
Alüminyum
Alüminyum, bazı aşılarda bulunan bir adjuvan maddedir. Bir adjuvan, vücudun bağışıklık sisteminin aşıyı aldıktan sonra daha güçlü bir bağışıklık tepkisi oluşturmasına yardımcı olmak için kullanılan bir bileşen türüdür.[44] Alüminyum bir tuz formundadır (bir elementin iyonik versiyonu) ve şu bileşiklerde kullanılır: alüminyum hidroksit, alüminyum fosfat ve alüminyum potasyum sülfat. Belirli bir element için, iyon formu elemental formdan farklı özelliklere sahiptir. Alüminyum toksisitesine sahip olmak mümkün olsa da alüminyum tuzları ilk kez difteri ve tetanos aşılarıyla birlikte kullanıldıkları 1930'lardan beri etkili ve güvenli bir şekilde kullanılmaktadır.[44] Alüminyum tuzu içeren bir aşıya karşı lokal reaksiyon (kızarıklık, ağrı ve şişlik) görülme olasılığında küçük bir artış olsa da ciddi reaksiyon riskinde artış yoktur.[45][46]
Cıva
Bazı aşılar bir zamanlar cıva içeren organik bir bileşik olan tiyomersal veya timerosal adı verilen bir bileşik içeriyordu. Organomerkür yaygın olarak iki şekilde bulunur. Metilcıva katyonu (bir karbon atomlu) cıva ile kirlenmiş balıklarda bulunur ve insanların cıva ile kirlenmiş bölgelerde (Minamata hastalığı) alabileceği formdur, etilcıva katyonu (iki karbon atomlu) ise tiyosalisilat ile bağlantılı timerosalde bulunur.[47] Her ikisi de organomerkür bileşiği olmasına rağmen, aynı kimyasal özelliklere sahip değildir ve insan vücudu ile farklı etkileşime girerler. Etilcıva, metilcıvaya göre vücuttan daha hızlı temizlenir ve toksik etkilere neden olma olasılığı daha düşüktür.[47]
Timerosal, birden fazla doz aşı içeren şişelerde bakteri ve mantarların büyümesini önlemek için koruyucu olarak kullanılmıştır.[47] Bu, bir aşı flakonunun kontaminasyonundan kaynaklanabilecek potansiyel enfeksiyon veya ciddi hastalık riskini azaltmaya yardımcı olur. Timerosal içeren aşılarla enjeksiyon bölgesinde kızarıklık ve şişme riskinde küçük bir artış olmasına rağmen, ciddi zarar veya otizm riskinde artış görülmemiştir.[48][49] Kanıtlar aşılardaki timerosalin güvenliğini ve etkinliğini desteklese de timerosal 2001 yılında Amerika Birleşik Devletleri'nde önlem olarak çocukluk aşılarından çıkarılmıştır.[47]
İzleme
CDC Bağışıklama Güvenliği Ofisi girişimleri[50]
Aşı Advers Olay Raporlama Sistemi (VAERS)[51] |Gıda ve İlaç İdaresi (FDA) Biyolojik Değerlendirme ve Araştırma Merkezi (CBER)[52] |İmmünizasyon Eylem Koalisyonu (IAC)[53]
Aşı Güvenliği Veri Tabanı (VSD)[54] |Sağlık Kaynakları ve Hizmet İdaresi (HRSA)[55] |Güvenli İlaç Uygulamaları Enstitüsü (ISMP)[56]
Klinik Bağışıklama Güvenliği Değerlendirmesi (CISA) Projesi Ulusal Sağlık Enstitüleri (NIH)[57]
Ulusal Aşı Program Ofisi (NVPO)[58]
Aşıların uygulama protokolleri, etkinliği ve yan etkileri CDC ve FDA dahil olmak üzere ABD federal hükûmetine bağlı kuruluşlar tarafından izlenmekte ve bağımsız kurumlar aşı uygulamalarını sürekli olarak yeniden değerlendirmektedir.[50][59] Tüm ilaçlarda olduğu gibi, aşı kullanımı da halk sağlığı araştırmaları, gözetim ve hükûmetlere ve halka raporlama ile belirlenmektedir.[50][59]
Kullanım


Dünya Sağlık Örgütü (DSÖ) aşılamanın yılda 3,5-5 milyon ölümü önlediğini[10] ve her yıl 1,5 milyon çocuğun aşılama ile önlenebilecek hastalıklar nedeniyle öldüğünü tahmin etmektedir.[62] Beş yaş altı çocuk ölümlerinin 2013 yılında %29'unun aşıyla önlenebilir olduğu tahmin edilmektedir. Çocuklar dünyanın gelişmekte olan diğer bölgelerinde kaynakların ve aşıların azalması gibi bir sorunla karşı karşıyalar. Sahra Altı Afrika'daki gibi ülkeler çocukluk dönemi aşılarının tamamını karşılayamamaktadır.[63]
Amerika Birleşik Devletleri
Aşılar, Amerika Birleşik Devletleri'nde bulaşıcı hastalıkların yaygınlığında büyük düşüşlere sağlamıştır. 2007 yılında aşıların, çeşitli hastalıklara maruz kalanların ölüm veya hastalık oranları üzerindeki etkinliğine ilişkin çalışmalar, ölüm oranlarında neredeyse %100, maruz kalma oranlarında ise yaklaşık %90'lık bir azalma olduğunu göstermiştir.[64] Bu durum, belirli kuruluşların ve eyaletlerin önerilen erken çocukluk dönemi aşıları için standartlar benimsemesine olanak sağlamıştır. Başka türlü aşı masraflarını karşılayamayan düşük gelirli aileler bu kuruluşlar ve özel hükûmet yasaları tarafından desteklenmektedir. Çocuklar için Aşı Programı ve Sosyal Güvenlik Yasası, alt sosyoekonomik grupların desteklenmesinde iki önemli aktördür.[65][66]
2000 yılında CDC, ABD'de kızamığın ortadan kaldırıldığını ilan etmiştir (12 ay boyunca kesintisiz hastalık bulaşmaması olarak tanımlanmıştır).[67] Ancak aşı karşıtı hareketin büyümesiyle birlikte ABD'de aşıyla önlenebilir bazı hastalıkların yeniden ortaya çıktığı görülmüştür. Kızamık virüsü, 2018'de toplam 17 ve 2019'da 465 salgınla (4 Nisan 2019 itibarıyla) kızamık vakalarının sayısının son yıllarda artmaya devam etmesi nedeniyle ABD'de eliminasyon statüsünü kaybetmiştir.[68]
Tarihçe

Çiçek hastalığına karşı insanları aşılamak için inek çiçeği kullanılması anlamında ilk aşılardan önce, Çin'de ve başka yerlerde, batıda kopyalanmadan önce, insanlar variolasyon adı verilen yöntemle çiçek hastalığı kullanılarak inoküle edilmiştir.[69] Çin'de çiçek hastalığı için variolasyon uygulamasına dair en eski ipuçları 10. yüzyılda ortaya çıkmıştır. Çinliler ayrıca, Wan Quan'ın (1499-1582) 1549 tarihli Douzhen Xinfa (痘疹心法) adlı eserinden gelen, belgelenmiş en eski variolasyon kullanımını da uygulamıştır. Toz haline getirilmiş çiçek hastalığı materyalinin, genellikle kabukların, burun deliklerine üflenmesiyle uygulanan bir "nazal insüflasyon" yöntemi uyguladılar. Çin'de on altıncı ve on yedinci yüzyıllar boyunca çeşitli aşılama teknikleri kaydedilmiştir.[70]:60 1700 yılında Londra'daki Royal Society tarafından Çin'deki aşılama uygulamasına ilişkin iki rapor alınmıştır; biri Çin'de görev yapan Doğu Hindistan Şirketinin bir çalışanından rapor alan Martin Lister tarafından, diğeri ise Clopton Havers tarafından.[71] Fransa'da Voltaire, Çinlilerin "bu yüzyıl boyunca" variolasyon uyguladıklarını bildirir.
1796 yılında İngiltere'nin Gloucestershire bölgesindeki Berkeley'de doktorluk yapan Edward Jenner, çiçek hastalığına yakalanan bir kişinin çiçek hastalığına karşı bağışıklık kazanacağına dair yaygın bir teoriyi test etti. Teoriyi test etmek için Sarah Nelmes adlı bir sütçü kızdan çiçek vezikülleri alarak James Phipps adlı sekiz yaşındaki bir çocuğa bulaştırdı ve iki ay sonra çocuğa çiçek inokülasyonu yaptı ve çiçek hastalığı gelişmedi. 1798 yılında Jenner, geniş bir ilgi uyandıran An Inquiry Into the Causes and Effects of the Variolæ Vaccinæ (Variolæ Vaccinæ'nin Nedenleri ve Etkileri Üzerine Bir Araştırma) adlı kitabını yayınladı. Jenner, 'gerçek' ve 'sahte' (istenen etkiyi yaratmayan) çiçek hastalığını birbirinden ayırmış ve aşılanan bireyin püstülünden aşının yayılması için "koldan kola" yöntemini geliştirmiştir. İlk doğrulama girişimleri çiçek hastalığının bulaşması nedeniyle sekteye uğradı, ancak tıp mesleği içindeki tartışmalara ve hayvan materyalinin kullanımına yönelik dini muhalefete rağmen, 1801 yılına gelindiğinde raporu altı dile çevrildi ve 100.000'den fazla kişi aşılandı.[72] Aşılama terimi 1800 yılında cerrah Richard Dunning tarafından Aşılama üzerine bazı gözlemler adlı metninde kullanılmıştır.[73]

1802 yılında İskoç doktor Helenus Scott, Jenner'in çiçek aşısını kullanarak Bombay'da düzinelerce çocuğu çiçek hastalığına karşı aşıladı.[77] Aynı yıl Scott, Bombay Courier gazetesinin editörüne bir mektup yazarak "Bu önemli keşfin faydalarını Hindistan'ın her yerine, belki de Çin'e ve tüm doğu dünyasına ulaştırmak artık bizim elimizde" dedi.[78]:243 Daha sonra aşılama Britanya Hindistanı'nda sağlam bir şekilde yerleşti. Yeni İngiliz kolonisi Seylan'da 1803 yılında bir aşılama kampanyası başlatıldı. İngilizler 1807 yılına kadar bir milyondan fazla Hint ve Sri Lankalıyı çiçek hastalığına karşı aşılamıştı.[78]:244 Yine 1803 yılında İspanyol Balmis Keşif Gezisi, insanları çiçek hastalığına karşı aşılamak için ilk kıtalararası çabayı başlattı.[79] 1816'daki çiçek salgınının ardından Nepal Krallığı çiçek aşısı sipariş etmiş ve İngiliz veteriner William Moorcroft'tan bir aşılama kampanyası başlatılmasına yardımcı olmasını istemiştir.[78]:265–266
Aynı yıl İsveç'te çocukların iki yaşına kadar çiçek hastalığına karşı aşılanmasını zorunlu kılan bir yasa kabul edildi. Prusya 1810'da ve 1920'lerde kısa süreliğine zorunlu aşı uygulamasını başlatmış, ancak 1829'da zorunlu aşı yasasından vazgeçmiştir. 1820'lerde Hannover Vilaleti'nde zorunlu çiçek aşısı ile ilgili bir yasa çıkarılmıştır. 1826'da Kragujevac'ta, geleceğin Sırbistan Prensi Mihailo, Sırbistan Prensliği'nde çiçek hastalığına karşı aşılanan ilk kişi oldu.[80] 1837'de 40.000 kişinin ölümüne neden olan bir çiçek salgınının ardından İngiliz hükûmeti, evrensel aşılamayı öngören ve variolasyonu yasaklayan 1840 Aşılama Yasası ile başlayan yoğun bir aşılama politikası başlattı.[78]:365 1853 Aşılama Yasası İngiltere ve Galler'de zorunlu çiçek aşısı uygulamasını başlattı.[81]:39 Yasa, 1851 ve 1852 yıllarında yaşanan ciddi bir çiçek hastalığı salgınını takip etmiştir. Yoksul yasası yetkililerinin herkese ücretsiz aşı yapmaya devam etmesini, ancak aşılanan çocukların kayıtlarının doğum kayıt memurları ağı tarafından tutulmasını öngörüyordu.[81]:41 O dönemde gönüllü aşılamanın çiçek hastalığı ölümlerini azaltmadığı kabul ediliyordu[81]:43 ancak 1853 Aşılama Yasası o kadar kötü uygulanmıştı ki İngiltere ve Galler'de aşılanan çocuk sayısı üzerinde çok az etkisi oldu.[81]:50

ABD Yüce Mahkemesi, 1905 yılında Jacobson - Massachusetts davasında zorunlu aşı yasalarını onaylamış ve yasaların halkı tehlikeli bulaşıcı hastalıklardan korumak için aşı yapılmasını zorunlu kılabileceğine hükmetmiştir. Ancak uygulamada ABD, 20. yüzyılın başlarında sanayileşmiş ülkeler arasında en düşük aşılama oranına sahipti. İkinci Dünya Savaşı'ndan sonra ABD'de zorunlu aşı yasaları uygulanmaya başlamıştır. 1959 yılında DSÖ, çiçek hastalığının 33 ülkede hala endemik olması nedeniyle çiçek hastalığının dünya çapında ortadan kaldırılması çağrısında bulundu. 1960'larda ABD'de her yıl altı ila sekiz çocuk aşıya bağlı komplikasyonlar nedeniyle ölüyordu. Dünya Sağlık Örgütü'ne göre 1966 yılında dünya çapında yaklaşık 100 milyon çiçek hastalığı vakası görülmüş ve tahminen iki milyon kişinin ölümüne neden olmuştur. 1970'lerde çiçek hastalığına yakalanma riski o kadar düşüktü ki ABD Halk Sağlığı Servisi rutin çiçek aşılamasına son verilmesini tavsiye etti. 1974 yılına gelindiğinde DSÖ çiçek aşılama programı çiçek hastalığını Pakistan, Hindistan, Bangladeş, Etiyopya ve Somali'nin bazı bölgeleriyle sınırlandırmıştı. 1977 yılında DSÖ, Somali'de bir laboratuvar dışında elde edilen son çiçek hastalığı vakasını kaydetmiştir. 1980 yılında DSÖ dünyayı resmi olarak çiçek hastalığından arındırdığını ilan etti.[82]:115–116
1974 yılında DSÖ, çocukları önlenebilir altı bulaşıcı hastalığa karşı korumak için 1990 yılına kadar evrensel aşılama hedefini benimsemiştir: kızamık, çocuk felci, difteri, boğmaca, tetanos ve tüberküloz.[82]:119 1980'lerde gelişmekte olan ülkelerdeki çocukların sadece %20 ila %40'ı bu altı hastalığa karşı aşılanmıştı. Zengin ülkelerde kızamık vakalarının sayısı, 1963 yılında kızamık aşısının kullanılmaya başlanmasından sonra önemli ölçüde düşmüştür. DSÖ sayıları, birçok ülkede kızamık aşılamasındaki düşüşün kızamık vakalarında yeniden canlanmaya yol açtığını göstermektedir. Kızamık o kadar bulaşıcıdır ki halk sağlığı uzmanları hastalığı kontrol altına almak için %100 aşılama oranına ihtiyaç olduğuna inanmaktadır.[82]:120 On yıllardır süren kitlesel aşılamalara rağmen çocuk felci Hindistan, Nijerya, Somali, Nijer, Afganistan, Bangladeş ve Endonezya'da bir tehdit olmaya devam etmektedir. 2006 yılına gelindiğinde küresel sağlık uzmanları, çocuk felcinin ortadan kaldırılmasının ancak gecekondu bölgelerinde içme suyu ve sanitasyon olanaklarının iyileştirilmesiyle mümkün olabileceği sonucuna varmıştır.[82]:124 1950'lerde difteri, boğmaca ve tetanosa karşı kombine bir DBT aşısının kullanılması halk sağlığı açısından büyük bir gelişme olarak kabul edilmiştir. Ancak on yıllara yayılan aşılama kampanyaları sırasında, DBT aşıları çok sayıda yan etki vakasıyla ilişkilendirilmeye başlandı. Geliştirilmiş DBT aşılarının 1990'larda piyasaya çıkmasına rağmen DPT aşıları zengin ülkelerde aşı karşıtı kampanyaların odağı haline geldi. Bağışıklama oranları düştükçe birçok ülkede boğmaca salgınları artmıştır.[82]:128
2000 yılında, kişi başına düşen GSYİH'si 1000 ABD dolarının altında olan ülkelerde rutin aşılamaları güçlendirmek ve yeni ve az kullanılan aşıları tanıtmak amacıyla Aşılar ve Bağışıklama için Küresel İttifak kurulmuştur.[83]
UNICEF, COVID-19 salgını nedeniyle 2020'den itibaren çocukların aşılardan ne ölçüde mahrum kaldığını bildirdi. Örgüt, 2023 yazına gelindiğinde aşılama programlarının "rayına oturduğunu" açıkladı.[84]
Aşılama politikası
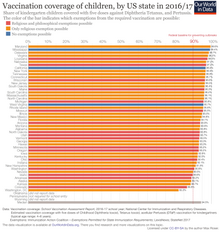
Bazı hastalıkların salgın riskini ortadan kaldırmak için, çeşitli zamanlarda hükûmetler ve diğer kurumlar tüm insanların aşılanmasını gerektiren politikalar uygulamıştır. Örneğin, 1853 tarihli bir yasa İngiltere ve Galler'de çiçek hastalığına karşı evrensel aşılamayı zorunlu kılmış ve buna uymayanlara para cezası uygulanmıştır.[85] Çağdaş ABD aşılama politikaları, çocukların devlet okullarına girmeden önce tavsiye edilen aşıları olmalarını gerektirmektedir.[86]
On dokuzuncu yüzyılda erken aşılamadan başlayarak, bu politikalara bilimsel, etik, siyasi, tıbbi güvenlik, dini ve diğer gerekçelerle itiraz eden ve toplu olarak aşı karşıtları olarak adlandırılan çeşitli gruplar tarafından direnilmiştir.[87] Yaygın itirazlar aşıların işe yaramadığı, zorunlu aşılamanın kişisel meselelere aşırı devlet müdahalesi teşkil ettiği veya önerilen aşıların yeterince güvenli olmadığı yönündedir.[88] Birçok modern aşılama politikası, bağışıklık sistemi zayıf olan, aşılarda kullanılan bileşenlere alerjisi olan veya aşılara karşı güçlü itirazları olan kişiler için muafiyetlere izin vermektedir.[89]
Sınırlı mali kaynaklara sahip ülkelerde, sınırlı aşılama kapsamı, bulaşıcı hastalıklar nedeniyle daha fazla morbidite ve mortalite ile sonuçlanmaktadır.[90] Daha varlıklı ülkeler risk altındaki gruplara yönelik aşıları sübvanse edebilmekte, bu da daha kapsamlı ve etkili bir kapsama alanı sağlamaktadır. Örneğin Avustralya'da hükûmet, yaşlılar ve yerli Avustralyalılar için aşıları sübvanse etmektedir.[91]
ABD merkezli bağımsız bir kuruluş olan Public Health Law Research, 2009 yılında, özellikle savunmasız nüfuslar arasında belirli hastalıkların görülme sıklığını azaltmanın bir yolu olarak belirli işler için bir koşul olarak aşı yapılmasını zorunlu kılmanın etkinliğini değerlendirmek için yeterli kanıt olmadığını;[92] çocuk bakım tesislerine ve okullara devam etmek için bir koşul olarak aşı yapılmasını zorunlu kılmanın etkinliğini destekleyen yeterli kanıt olduğunu[93] ve reçete yetkisi olmayan sağlık çalışanlarının bir halk sağlığı müdahalesi olarak aşı uygulamasına izin veren daimi emirlerin etkinliğini destekleyen güçlü kanıtlar olduğunu bildirmiştir.[94]
Fraksiyonel doz aşılama
Fraksiyonel doz aşılama, belirli bir aşı stoğu ile daha fazla bireyin aşılanmasına izin vermek için bir aşının dozunu azaltır ve bireysel koruma için toplumsal faydayı takas eder. Birçok aşının doğrusal olmama özelliklerine dayanarak, yoksulluk hastalıklarında etkilidir[95] ve aşı arzının sınırlı olduğu COVID-19 gibi pandemi dalgalarında fayda vadetmektedir.[96]
Davalar
Son yıllarda aşı yaralanmalarına ilişkin iddialar ABD'de dava konusu olmuştur. Çoğu halk sağlığı yetkilisi yaralanma iddialarının asılsız olduğunu söylese de bazı aileler sempatik jürilerden önemli ödüller kazanmıştır.[97] Buna karşılık, birkaç aşı üreticisi üretimi durdurdu ve ABD hükûmeti halk sağlığına tehdit oluşturabileceği sebebiyle üreticileri aşı yaralanması iddialarından kaynaklanan sorumluluklardan korumak için yasalar çıkardı.[97] Aşıların hastalığa karşı bir bariyer olarak uygulanabilirliğini desteklemek için çok sayıda aşının güvenliği ve yan etkileri test edilmiştir. Grip aşısı kontrollü deneylerde test edilmiş ve plasebo ile eşit derecede ihmal edilebilir yan etkilere sahip olduğu kanıtlanmıştır.[98] Ailelerin bazı endişeleri, aşılara güvenmemelerine veya aşıları reddetmelerine neden olan sosyal inançlar ve normlardan kaynaklanmış olabilir ve bu da asılsız yan etkilerdeki bu tutarsızlığa katkıda bulunabilir.[99]
Karşıtlık

Çok çeşitli aşı eleştirmenlerinden gelen aşı karşıtlığı, ilk aşılama kampanyalarından beri var olmuştur.[88] Bulaşıcı hastalıklardan kaynaklanan ciddi hastalık ve ölümleri önlemenin faydalarının, bağışıklamayı takiben nadir görülen ciddi advers etki risklerinden çok daha ağır bastığı yaygın olarak kabul edilmektedir.[101] Bazı çalışmalar, mevcut aşı programlarının bebek ölümlerini ve hastaneye yatış oranlarını artırdığını gösterdiğini iddia etmiştir;[102][103] ancak bu çalışmalar doğası gereği korelasyoneldir ve bu nedenle nedensel etkileri gösteremezler ve çalışmalar ayrıca rapor ettikleri karşılaştırmaları cımbızladıkları, karşıt bir sonucu destekleyen tarihsel eğilimleri göz ardı ettikleri ve aşıları "tamamen keyfi ve hatalarla dolu" bir şekilde saydıkları için eleştirilmiştir.[104][105]
Aşılamanın ahlakı, etiği, etkinliği ve güvenliği konusunda çeşitli tartışmalar ortaya çıkmıştır. Bazı aşı eleştirmenleri aşıların hastalıklara karşı etkisiz olduğunu[106] veya aşı güvenliği çalışmalarının yetersiz olduğunu söylemektedir.[106] Bazı dini gruplar aşılamaya izin vermemekte,[107] bazı siyasi gruplar ise bireysel özgürlük gerekçesiyle zorunlu aşılamaya karşı çıkmaktadır.[88] Buna karşılık, aşıların tıbbi riskleri hakkında asılsız bilgilerin yayılmasının, sadece ebeveynleri aşı olmayı reddeden çocuklarda değil, aynı zamanda yaş veya bağışıklık yetersizliği nedeniyle aşılanamayan ve aşılanmamış taşıyıcılardan enfeksiyon kapabilecek çocuklarda da yaşamı tehdit eden enfeksiyon oranlarını artırdığına dair endişeler dile getirilmiştir (bkz. sürü bağışıklığı).[108] Bazı ebeveynler aşıların otizme neden olduğuna inanmaktadırlar, ancak bu fikri destekleyen hiçbir bilimsel kanıt bulunmamaktadır.[109] 2011 yılında, KKK aşısının otizme neden olduğu teorisinin önde gelen savunucularından Andrew Wakefield'in araştırma verilerini tahrif etmek için mali olarak motive edildiği tespit edilmiş ve ardından tıbbi lisansı elinden alınmıştır.[110] Amerika Birleşik Devletleri'nde tıbbi olmayan nedenlerle aşıları reddeden kişiler, kızamık vakalarının ve bu hastalıktan kaynaklanan kalıcı işitme kaybı ve ölüm vakalarının büyük bir yüzdesini oluşturmaktadır.[111]
Birçok ebeveyn çocuklarını aşılatmamaktadır çünkü aşılama sayesinde hastalıkların artık mevcut olmadığını düşünmektedirler.[112] Bu yanlış bir varsayımdır, zira bağışıklama programları ile kontrol altında tutulan hastalıklar, bağışıklama bırakıldığında geri dönebilir ve dönmektedir. Bu patojenler, patojenin aşılanmamış konakçılarda yaşayabildiğinde mutasyona uğrama kabiliyeti nedeniyle aşılanmış insanları enfekte edebilir.[113][114]
Aşılama ve otizm
Aşılar ve otizm arasında bir bağlantı olduğu düşüncesi, 1998 yılında Lancet dergisinde yayınlanan ve başyazarı doktor Andrew Wakefield olan bir makalede ortaya çıkmıştır. Wakefield'in çalışması, yaşları 3 ila 10 arasında değişen 12 hastanın sekizinde KKK aşısının (kızamık, kabakulak ve kızamıkçık aşısı) ardından otizmle uyumlu davranışsal semptomlar geliştiği sonucuna varmıştır.[115] Makale bilimsel titizlikten yoksun olduğu gerekçesiyle geniş çapta eleştirilmiş ve Wakefield'in makaledeki verileri tahrif ettiği kanıtlanmıştır.[115] 2004 yılında, orijinal 12 ortak yazardan 10'u (Wakefield hariç) makalenin geri çekilmesini yayınladı ve şunları belirtti: "Veriler yetersiz olduğu için bu makalede KKK aşısı ile otizm arasında nedensel bir bağlantı kurulmadığını açıkça belirtmek isteriz."[116] 2010 yılında The Lancet, tahrif edilmiş veriler ve protokoller de dahil olmak üzere makalenin çeşitli unsurlarının yanlış olduğunu belirterek makaleyi resmen geri çekti. Makale, özellikle Amerika Birleşik Devletleri'nde çok daha büyük bir aşı karşıtı harekete yol açtı ve makalenin sahte olduğu gösterilmesine ve büyük ölçüde geri çekilmesine rağmen, her dört ebeveynden biri hala aşıların otizme neden olabileceğine inanıyor.[117]
Bugüne kadar, tüm doğrulanmış ve kesin çalışmalar aşılar ve otizm arasında bir ilişki olmadığını göstermiştir.[118] 2015'te yayınlanan çalışmalardan biri, otizm ile KKK aşısı arasında bir bağlantı olmadığını doğrulamaktadır. Bebeklere KKK aşısını içeren bir sağlık planı verilmiş ve beş yaşına gelene kadar sürekli olarak incelenmişlerdir. Aşı ile normal gelişim gösteren ya da otizmli bir kardeşe sahip olan çocukların kendilerinin de otizm geliştirme riskinin daha yüksek olması arasında bir bağlantı bulunmamıştır.[119]
Doğru bilgiden önce yanlış bilgi alındığında insanların hafızasını düzeltmek zor olabilir. Wakefield çalışmasının aleyhinde pek çok kanıt olmasına ve yazarların çoğu tarafından geri çekmeler yayınlanmasına rağmen, pek çok insan hala hafızalarında yer ettiği için çalışmaya inanmaya ve kararlarını buna dayandırmaya devam etmektedir. Kamu hafızasındaki yanlış bilgileri düzeltmenin etkili yollarını belirlemek için çalışmalar ve araştırmalar yürütülmektedir.[120]
Uygulama yolları
Aşı uygulaması oral, enjeksiyon (kas içi, deri içi, deri altı), ponksiyon, transdermal veya intranazal olabilir.[121] Son zamanlarda yapılan birçok klinik çalışma, aşıların mukozal yüzeyler yoluyla yaygın mukozal bağışıklık sistemi tarafından alınmasını ve böylece enjeksiyon ihtiyacını ortadan kaldırmayı amaçlamıştır.[122]
Aşılama ekonomisi
Sağlık genellikle bir ülkenin ekonomik refahını belirleyen ölçütlerden biri olarak kullanılır. Bunun nedeni, daha sağlıklı bireylerin genellikle bir ülkenin ekonomik kalkınmasına katkıda bulunmaya hasta olanlardan daha uygun olmasıdır.[123] Bunun pek çok nedeni vardır. Örneğin, grip aşısı olan bir kişi sadece kendisini grip riskinden korumakla kalmaz, aynı zamanda çevresindekilere hastalık bulaştırmasını da engellemiş olur.[124] Bu da daha sağlıklı bir toplum yaratarak bireylerin ekonomik olarak daha üretken olmalarını sağlar. Sonuç olarak çocuklar okula daha sık gidebilmekte ve akademik olarak daha başarılı oldukları görülmektedir. Benzer şekilde, yetişkinler de daha sık, daha verimli ve daha etkin çalışabilmektedir.[123][125]
Maliyetler ve faydalar
Genel olarak, aşılar topluma net bir fayda sağlamaktadır. Aşılar, özellikle uzun vadeli etkileri göz önünde bulundurulduğunda, genellikle yüksek yatırım getirisi (ROI) değerleriyle dikkat çekmektedir.[126] Bazı aşıların ROI değerleri diğerlerinden çok daha yüksektir. Çalışmalar, aşılamanın faydalarının maliyetlere oranının difteri/boğmaca için 27:1, kızamık için 13,5:1, suçiçeği için 4,76:1 ve pnömokok konjugatı için 0,68-1,1:1 değerinde önemli ölçüde farklılık gösterebileceğini göstermiştir.[124] Bazı hükûmetler, aşılara atfedilen yüksek ROI değerleri nedeniyle aşı maliyetlerini sübvanse etmeyi tercih etmektedir. Amerika Birleşik Devletleri, çocuk aşılarının yarısından fazlasını sübvanse etmektedir ve bu aşıların her birinin maliyeti 400 ila 600 dolar arasındadır. Çocukların çoğu aşılanıyor olsa da ABD'nin yetişkin nüfusu hâlâ önerilen aşılama seviyelerinin altındadır. Bu soruna birçok faktör atfedilebilir. Başka sağlık sorunları olan pek çok yetişkin güvenli bir şekilde aşılanamazken, bazıları da özel mali çıkarlar uğruna aşılanmamayı tercih ediyor. Birçok Amerikalının sigortası yoktur ve bu nedenle aşılar için cepten ödeme yapmaları gerekmektedir. Diğerleri ise yüksek muafiyetler ve katkı payları ödemekle yükümlüdür. Aşılar genellikle uzun vadeli ekonomik faydalar sağlasa da birçok hükûmet işgücü ve üretimle ilgili yüksek kısa vadeli maliyetleri ödemekte zorlanmaktadır. Sonuç olarak, birçok ülke bu tür hizmetleri sağlamayı ihmal etmektedir.[124]
2021 tarihli bir makaleye göre, haemophilus influenzae tip b, hepatit B, insan papilloma virüsü, Japon ensefaliti, kızamık, neisseria meningitidis serogrup A, rotavirüs, kızamıkçık, streptococcus pneumoniae ve sarıhummaya karşı yapılan aşılar 2000'den 2019'a kadar tahmini 50 milyon ölümü önlemiştir.[127] Makale, "COVID-19 ile ilgili aksaklıklardan önce aşı etkisinin en büyük değerlendirmesini temsil ediyor".[127] Haziran 2022'de yapılan bir çalışmaya göre, COVID-19 aşıları 8 Aralık 2020'den 8 Aralık 2021'e kadar 185 ülke ve bölgede 14,4 ila 19,8 milyon ek ölümü önlemiştir.[128][129]
Her biri için en az bir aşı geliştirmenin 2,8 milyar ila 3,7 milyar dolara mal olacağını tahmin etmişlerdir. Bu, bir salgının potansiyel maliyetiyle karşılaştırılmalıdır. Doğu Asya'daki 2003 SARS salgını 54 milyar dolara mal olmuştur.[130]
Oyun teorisi, finansal ve finansal olmayan maliyet ve faydaları içerebilen maliyet ve faydaları modellemek için fayda fonksiyonlarını kullanır. Son yıllarda, oyun teorisinin toplumlarda aşı alımını modellemek için etkili bir şekilde kullanılabileceği ileri sürülmüştür. Araştırmacılar bu amaçla oyun teorisini grip ve kızamık gibi hastalıklar bağlamında aşı alımını analiz etmek için kullanmışlardır.[131]
Galeri
 Dr. Jenner ilk aşısını 8 yaşında bir çocuk olan James Phipps'e yapıyor. 14 Mayıs 1796. Ernest Board tarafından yapılmış resim (20. yüzyıl başı)
Dr. Jenner ilk aşısını 8 yaşında bir çocuk olan James Phipps'e yapıyor. 14 Mayıs 1796. Ernest Board tarafından yapılmış resim (20. yüzyıl başı) James Gillray'in The Cow-Pock-or-the Wonderful Effects of the New Inoculation! adlı 1802 tarihli eseri, inek benzeri uzantılar çıkaracağından korkan aşılanmış hastaların karikatürüdür
James Gillray'in The Cow-Pock-or-the Wonderful Effects of the New Inoculation! adlı 1802 tarihli eseri, inek benzeri uzantılar çıkaracağından korkan aşılanmış hastaların karikatürüdür Louis-Léopold Boilly'den La vaccine or Le préjugé vaincu, 1807
Louis-Léopold Boilly'den La vaccine or Le préjugé vaincu, 1807 Bir doktor küçük bir kıza aşı yapıyor, bluzları gevşemiş diğer kızlar endişeyle sıralarını bekliyor. Ressam: Lance Calkin
Bir doktor küçük bir kıza aşı yapıyor, bluzları gevşemiş diğer kızlar endişeyle sıralarını bekliyor. Ressam: Lance Calkin Von Behring'i serumu muslukla çıkarırken gösteren Alman karikatürü
Von Behring'i serumu muslukla çıkarırken gösteren Alman karikatürü Les Malheurs de la Vaccine (Ekonomik açıdan aşılamanın tarihi: Satılık bir eczane; modası geçmiş bir inokülist işyerini satıyor; Jenner, solda, neşterle bir iskeleti takip ediyor)
Les Malheurs de la Vaccine (Ekonomik açıdan aşılamanın tarihi: Satılık bir eczane; modası geçmiş bir inokülist işyerini satıyor; Jenner, solda, neşterle bir iskeleti takip ediyor)
Ayrıca bakınız
Kaynakça
- ^ "Herd immunity (Herd protection) | Vaccine Knowledge". vk.ovg.ox.ac.uk. 2 Ağustos 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 12 Kasım 2020.
- ^ Fiore AE, Bridges CB, Cox J (2009). "Seasonal Influenza Vaccines". Vaccines for Pandemic Influenza. Current Topics in Microbiology and Immunology. 333. ss. 43-82. doi:10.1007/978-3-540-92165-3_3. ISBN 978-3-540-92164-6. PMID 19768400.
- ^ Chang Y, Brewer NT, Rinas AC, Schmitt K, Smith JS (July 2009). "Evaluating the impact of human papillomavirus vaccines". Vaccine. 27 (32): 4355-62. doi:10.1016/j.vaccine.2009.03.008. PMID 19515467.
- ^ Liesegang TJ (August 2009). "Varicella zoster virus vaccines: effective, but concerns linger". Canadian Journal of Ophthalmology. 44 (4): 379-84. doi:10.3129/i09-126. PMID 19606157.
- ^ A CDC framework for preventing infectious diseases (PDF). United States Centers for Disease Control and Prevention. October 2011. 14 Eylül 2012 tarihinde kaynağından (PDF) arşivlendi.
Vaccines are our most effective and cost-saving tools for disease prevention, preventing untold suffering and saving tens of thousands of lives and billions of dollars in healthcare costs each year
- ^ Gellin B (1 Haziran 2000). "Vaccines and Infectious Diseases: Putting Risk into Perspective". American Medical Association Briefing on Microbial Threats. National Press Club Washington, DC. 24 Kasım 2010 tarihinde kaynağından arşivlendi.
Vaccines are the most effective public health tool ever created.
- ^ "Vaccine-preventable diseases". Public Health Agency of Canada. 7 Ekim 2002. 24 Mart 2012 tarihinde kaynağından arşivlendi.
Vaccines still provide the most effective, longest-lasting method of preventing infectious diseases in all age groups
- ^ "NIAID Biodefense Research Agenda for Category B and C Priority Pathogens" (PDF). United States National Institute of Allergy and Infectious Diseases (NIAID). 4 Mart 2016 tarihinde kaynağından (PDF) arşivlendi.
Vaccines are the most effective method of protecting the public against infectious diseases.
- ^ Phadke VK, Bednarczyk RA, Salmon DA, Omer SB (March 2016). "Association Between Vaccine Refusal and Vaccine-Preventable Diseases in the United States: A Review of Measles and Pertussis". JAMA. 315 (11): 1149-58. doi:10.1001/jama.2016.1353. PMC 5007135 $2. PMID 26978210.
- ^ a b "Vaccines and immunization". World Health Organization (İngilizce). 1 Ocak 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 18 Eylül 2022.
- ^ Williams 2010, s. 60.
- ^ a b Lombard M, Pastoret PP, Moulin AM (April 2007). "A brief history of vaccines and vaccination". Revue Scientifique et Technique. 26 (1): 29-48. doi:10.20506/rst.26.1.1724. PMID 17633292.
- ^ Behbehani AM (December 1983). "The smallpox story: life and death of an old disease". Microbiological Reviews. 47 (4): 455-509. doi:10.1128/MMBR.47.4.455-509.1983. PMC 281588 $2. PMID 6319980.
- ^ a b Plett PC (2006). "[Peter Plett and other discoverers of cowpox vaccination before Edward Jenner]". Sudhoffs Archiv (Almanca). 90 (2): 219-32. PMID 17338405. 15 Şubat 2008 tarihinde kaynağından arşivlendi. Erişim tarihi: 12 Mart 2008.
- ^ Riedel S (January 2005). "Edward Jenner and the history of smallpox and vaccination". Proceedings. 18 (1): 21-5. doi:10.1080/08998280.2005.11928028. PMC 1200696 $2. PMID 16200144.
- ^ Koplow DA (2003). Smallpox: the fight to eradicate a global scourge. Berkeley: University of California Press. ISBN 978-0-520-24220-3.
- ^ "UC Davis Magazine, Summer 2006: Epidemics on the Horizon". 11 Aralık 2008 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Ocak 2008.
- ^ "How Poxviruses Such As Smallpox Evade The Immune System". ScienceDaily (İngilizce). 28 Şubat 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ McNeil DG (26 Nisan 2019). "Religious Objections to the Measles Vaccine? Get the Shots, Faith Leaders Say". The New York Times. 28 Nisan 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 29 Nisan 2019.
- ^ CDC (April 1999). "Ten great public health achievements--United States, 1900-1999". MMWR. Morbidity and Mortality Weekly Report. 48 (12): 241-3. PMID 10220250. 11 Temmuz 2011 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ Kwong PD (November 2017). "What Are the Most Powerful Immunogen Design Vaccine Strategies? A Structural Biologist's Perspective". Cold Spring Harbor Perspectives in Biology. 9 (11): a029470. doi:10.1101/cshperspect.a029470. PMC 5666634 $2. PMID 28159876.
- ^ "Vaccine Overview" (PDF). Smallpox Fact Sheet. 2 Ocak 2008 tarihinde kaynağından (PDF) arşivlendi. Erişim tarihi: 2 Ocak 2008.
- ^ Rupprecht CE, Briggs D, Brown CM, Franka R, Katz SL, Kerr HD, Lett SM, Levis R, Meltzer MI, Schaffner W, Cieslak PR (March 2010). "Use of a reduced (4-dose) vaccine schedule for postexposure prophylaxis to prevent human rabies: recommendations of the advisory committee on immunization practices". MMWR. Recommendations and Reports. 59 (RR-2): 1-9. PMID 20300058.
- ^ Oppenheimer SB, Alvarez M, Nnoli J (2008). "Carbohydrate-based experimental therapeutics for cancer, HIV/AIDS and other diseases". Acta Histochemica. 110 (1): 6-13. doi:10.1016/j.acthis.2007.08.003. PMC 2278011 $2. PMID 17963823.
- ^ Goñi F, Sigurdsson EM (February 2005). "New directions towards safer and effective vaccines for Alzheimer's disease". Current Opinion in Molecular Therapeutics. 7 (1): 17-23. PMID 15732525.
- ^ Irvine DJ, Swartz MA, Szeto GL (November 2013). "Engineering synthetic vaccines using cues from natural immunity". Nature Materials. 12 (11): 978-90. Bibcode:2013NatMa..12..978I. doi:10.1038/nmat3775. PMC 3928825 $2. PMID 24150416.
- ^ "Immunity Types". Centers for Disease Control and Prevention. 22 Aralık 2011 tarihinde kaynağından arşivlendi. Erişim tarihi: 20 Ekim 2015.
- ^ Wiedermann U, Garner-Spitzer E, Wagner A (2016). "Primary vaccine failure to routine vaccines: Why and what to do?". Human Vaccines & Immunotherapeutics. 12 (1): 239-43. doi:10.1080/21645515.2015.1093263. PMC 4962729 $2. PMID 26836329.
- ^ "The Smallpox Epidemic of 1862 (Victoria BC)--Doctors and Diagnosis". web.uvic.ca. 2 Şubat 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 29 Eylül 2016.
- ^ "Doctors and diagnosis The difference between Vaccination and Inoculation". Web.uvic.ca. 2 Şubat 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 8 Ocak 2014.
- ^ "Edward Jenner – (1749–1823)". Sundaytimes.lk. 1 Haziran 2008. 26 Eylül 2011 tarihinde kaynağından arşivlendi. Erişim tarihi: 28 Temmuz 2009.
- ^ "History – Edward Jenner (1749–1823)". BBC. 8 Mart 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 1 Mart 2014.
- ^ "Edward Jenner – Smallpox and the Discovery of Vaccination". dinweb.org. 27 Ağustos 2010 tarihinde kaynağından arşivlendi. Erişim tarihi: 22 Nisan 2010.
- ^ Caddy, Sarah L. (5 Ocak 2021). "Coronavirus: few vaccines prevent infection – here's why that's not a problem". The Conversation. 18 Aralık 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 18 Aralık 2022.
- ^ "History of Vaccine Safety History Ensuring Safety Vaccine Safety CDC". www.cdc.gov. 10 Ocak 2019. 28 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 12 Mart 2019.
- ^ a b Chen RT, Hibbs B (July 1998). "Vaccine safety: current and future challenges". Pediatric Annals. 27 (7): 445-55. doi:10.3928/0090-4481-19980701-11. PMID 9677616.
- ^ a b c d e f g "Making Safe Vaccines NIH: National Institute of Allergy and Infectious Diseases". www.niaid.nih.gov. 28 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 12 Mart 2019.
- ^ a b c "Vaccines: Vac-Gen/Side Effects". www.cdc.gov. 12 Temmuz 2018. 17 Mart 2017 tarihinde kaynağından arşivlendi. Erişim tarihi: 12 Mart 2019.
- ^ a b c d "Ensuring Vaccine Safety Ensuring Safety Vaccine Safety CDC". www.cdc.gov. 12 Aralık 2018. 12 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 12 Mart 2019.
- ^ Redoni M, Yacoub S, Rivino L, Giacobbe DR, Luzzati R, Di Bella S (July 2020). "Dengue: Status of current and under-development vaccines". Reviews in Medical Virology. 30 (4): e2101. doi:10.1002/rmv.2101. hdl:1983/6d38d9b6-8e1b-4a84-85e3-edab4fc41957. PMID 32101634. 20 Mart 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ Doshi, Peter (20 Eylül 2018). "Pandemrix vaccine: why was the public not told of early warning signs?". BMJ. 362: k3948. doi:10.1136/bmj.k3948. PMID 30237282.
- ^ "Narcolepsy Following Pandemrix in Europe". www.cdc.gov. 20 Ağustos 2020. 27 Haziran 2016 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Ocak 2021.
- ^ "Vaccines: Vac-Gen/Additives in Vaccines Fact Sheet". www.cdc.gov. 12 Temmuz 2018. 21 Nisan 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 15 Mart 2019.
- ^ a b "Adjuvants help vaccines work better. Vaccine Safety CDC". www.cdc.gov. 23 Ocak 2019. 15 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 15 Mart 2019.
- ^ Jefferson T, Rudin M, Di Pietrantonj C (February 2004). "Adverse events after immunisation with aluminium-containing DTP vaccines: systematic review of the evidence". The Lancet. Infectious Diseases. 4 (2): 84-90. doi:10.1016/S1473-3099(04)00927-2. PMID 14871632.
- ^ Mitkus RJ, King DB, Hess MA, Forshee RA, Walderhaug MO (November 2011). "Updated aluminum pharmacokinetics following infant exposures through diet and vaccination". Vaccine. 29 (51): 9538-43. doi:10.1016/j.vaccine.2011.09.124. PMID 22001122.
- ^ a b c d "Thimerosal in Vaccines Thimerosal Concerns Vaccine Safety CDC". www.cdc.gov. 24 Ocak 2019. 17 Ağustos 2011 tarihinde kaynağından arşivlendi. Erişim tarihi: 22 Mart 2019.
- ^ Ball LK, Ball R, Pratt RD (May 2001). "An assessment of thimerosal use in childhood vaccines". Pediatrics. 107 (5): 1147-54. doi:10.1542/peds.107.5.1147. PMID 11331700.
- ^ "Vaccine Safety & Availability - Thimerosal and Vaccines". www.fda.gov. 6 Ocak 2013 tarihinde kaynağından arşivlendi. Erişim tarihi: 22 Mart 2019.
- ^ a b c "Vaccine Safety Monitoring Monitoring Ensuring Safety Vaccine Safety CDC". www.cdc.gov. 12 Aralık 2018. 30 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ "Vaccine Adverse Event Reporting System (VAERS)". vaers.hhs.gov. 17 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ "About the Center for Biologics Evaluation and Research (CBER)". www.fda.gov. 7 Şubat 2019. 9 Mayıs 2017 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ "Immunization Action Coalition (IAC): Vaccine Information for Health Care Professionals". www.immunize.org. 17 Aralık 2017 tarihinde kaynağından arşivlendi (PDF). Erişim tarihi: 24 Mart 2019.
- ^ "Vaccine Safety Datalink (VSD) VSD Monitoring Ensuring Safety Vaccine Safety CDC". www.cdc.gov. 10 Ocak 2019. 30 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ "Official web site of the U.S. Health Resources & Services Administration". www.hrsa.gov. 23 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ "Home". Institute For Safe Medication Practices. 20 Mart 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ "National Institutes of Health (NIH)". National Institutes of Health (NIH). 2 Ekim 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ "National Vaccine Program Office (NVPO)". HHS.gov. 30 Mart 2016. 24 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 24 Mart 2019.
- ^ a b "Vaccine safety, surveillance and reporting". Government of Canada. 22 Nisan 2014. 13 Nisan 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 14 Nisan 2020.
- ^ "Share of children who receive key vaccines in target populations". Our World in Data. 5 Mayıs 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 5 Mart 2020.
- ^ "Global vaccination coverage". Our World in Data. 3 Temmuz 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 5 Mart 2020.
- ^ "Global Immunization Data" (PDF). 13 Nisan 2020 tarihinde kaynağından arşivlendi (PDF). Erişim tarihi: 17 Ekim 2023.
- ^ Ehreth J (January 2003). "The global value of vaccination". Vaccine. 21 (7–8): 596-600. doi:10.1016/S0264-410X(02)00623-0. PMID 12531324.
- ^ Roush SW, Murphy TV (November 2007). "Historical comparisons of morbidity and mortality for vaccine-preventable diseases in the United States". JAMA. 298 (18): 2155-63. doi:10.1001/jama.298.18.2155. PMID 18000199.
- ^ "Vaccines for Children Program (VFC)". CDC. 2 Nisan 2019. 1 Mayıs 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 8 Aralık 2019.
- ^ "Program for Distribution of Pediatric Vaccines". Social Security. U.S. Government. 30 Ekim 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 8 Aralık 2019.
- ^ "Measles | History of Measles | CDC". www.cdc.gov. 25 Şubat 2019. 6 Nisan 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 28 Mart 2019.
- ^ "Measles | Cases and Outbreaks | CDC". www.cdc.gov. 24 Mart 2019. 13 Şubat 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 28 Mart 2019.
- ^ Needham J (2000). Science and Civilisation in China: Volume 6, Biology and Biological Technology, Part 6, Medicine. Cambridge University Press. s. 154. ISBN 9780521632621.
- ^ Williams G (2010). Angel of Death. Basingstoke c: Palgrave Macmillan. ISBN 978-0-230-27471-6.
- ^ Silverstein AM (2009). A History of Immunology (2. bas.). Academic Press. s. 293. ISBN 9780080919461.
- ^ Gross CP, Sepkowitz KA (July 1998). "The myth of the medical breakthrough: smallpox, vaccination, and Jenner reconsidered". International Journal of Infectious Diseases. 3 (1): 54-60. doi:10.1016/s1201-9712(98)90096-0. PMID 9831677.
- ^ Dunning R (1800). "Some observations on vaccination, or, The inoculated cow-pox; Some observations on vaccination; Inoculated cow-pox; Observations, & c; Observations, &c". Contagion – CURIOSity Digital Collections (İngilizce). March and Teape. 18 Mart 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Nisan 2020.
- ^ Sethu, Divya (16 Mart 2021). "How 3 Mysore Queens Became The Face Of A Campaign For The World's First Vaccine". The Better India. 22 Mart 2023 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ "An Indian Queen's "Vaccine Selfie" in Oils". www.gavi.org (İngilizce). 15 Mart 2023 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ "The Indian queens who modelled for the world's first vaccine". BBC News. 19 Eylül 2020. 20 Eylül 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ Foege WH (2011). House on Fire: The Fight to Eradicate Smallpox. University of California Press. s. 92. ISBN 978-0-520-26836-4.
- ^ a b c d Bennett M (2016). The War Against Smallpox: Edward Jenner and the Global Spread of Vaccination. Cambridge University Press. ISBN 9780521765671.
- ^ "Exhibition tells story of Spanish children used as vaccine fridges in 1803". the Guardian (İngilizce). 27 Temmuz 2021. 3 Eylül 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2021.
- ^ "Prvo vakcinisanje u Kragujevcu". 8 Mart 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ a b c d Brunton D (2008). The Politics of Vaccination: Practice and Policy in England, Wales, Ireland, and Scotland, 1800-1874. University Rochester Press. ISBN 9781580460361.
- ^ a b c d e f Magner LN (2009). A History of Infectious Diseases and the Microbial World. ABC-CLIO. ISBN 9780275995058.
- ^ Jaupart P, Dipple L, Dercon S (3 Aralık 2019). "Has Gavi lived up to its promise? Quasi-experimental evidence on country immunisation rates and child mortality". BMJ Global Health. 3 (4): e001789. doi:10.1136/bmjgh-2019-001789. PMC 6936423 $2. PMID 31908857.
- ^ UNICEF UK, Child Matters, Summer 2023, pp. 10-11
- ^ Brunton D (2008). The Politics of Vaccination: Practice and Policy in England, Wales, Ireland, and Scotland, 1800–1874. University of Rochester Press. s. 39.
- ^ "State Vaccination Requirements". CDC. 11 Mart 2019. 2 Nisan 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 7 Aralık 2019.
- ^ Tolley K (May 2019). "School Vaccination Wars". History of Education Quarterly. 59 (2): 161-194. doi:10.1017/heq.2019.3.
- ^ a b c Wolfe RM, Sharp LK (August 2002). "Anti-vaccinationists past and present". BMJ. 325 (7361): 430-2. doi:10.1136/bmj.325.7361.430. PMC 1123944 $2. PMID 12193361.
- ^ Salmon DA, Teret SP, MacIntyre CR, Salisbury D, Burgess MA, Halsey NA (February 2006). "Compulsory vaccination and conscientious or philosophical exemptions: past, present, and future". Lancet. 367 (9508): 436-42. doi:10.1016/S0140-6736(06)68144-0. PMID 16458770.
- ^ Mhatre SL, Schryer-Roy AM (October 2009). "The fallacy of coverage: uncovering disparities to improve immunization rates through evidence. Results from the Canadian International Immunization Initiative Phase 2 – Operational Research Grants". BMC International Health and Human Rights. 9 (S1): S1. doi:10.1186/1472-698X-9-S1-S1. PMC 3226229 $2. PMID 19828053.
- ^ "Time to think about vaccinations again?". Medicines Talk (No. 32 Summer 2009). Sydney, Australia: NPS MedicineWise. 1 Şubat 2010. 27 Temmuz 2011 tarihinde kaynağından arşivlendi.
- ^ "Laws and Policies Requiring Specified Vaccinations among High Risk Populations". Public Health Law Research. 7 Aralık 2009. 18 Kasım 2017 tarihinde kaynağından arşivlendi. Erişim tarihi: 19 Kasım 2014.
- ^ "Vaccination Requirements for Child Care, School and College Attendance". Public Health Law Research. 12 Temmuz 2009. 18 Kasım 2017 tarihinde kaynağından arşivlendi. Erişim tarihi: 19 Kasım 2014.
- ^ "Standing Orders for Vaccination". Public Health Law Research. 12 Temmuz 2009. 18 Kasım 2017 tarihinde kaynağından arşivlendi. Erişim tarihi: 8 Ocak 2014.
- ^ Nelson, Katherine S.; Janssen, Julia M.; Troy, Stephanie B.; Maldonado, Yvonne (5 Ocak 2012). "Intradermal fractional dose inactivated polio vaccine: A review of the literature". Vaccine (İngilizce). 30 (2): 121-125. doi:10.1016/j.vaccine.2011.11.018. ISSN 0264-410X. PMID 22100886. 26 Ocak 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ Hunziker P (24 Temmuz 2021). "Personalized-dose Covid-19 vaccination in a wave of virus Variants of Concern: Trading individual efficacy for societal benefit". Precision Nanomedicine (İngilizce). 4 (3): 805-820. doi:10.33218/001c.26101. 9 Ekim 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ a b Sugarman SD (September 2007). "Cases in vaccine court—legal battles over vaccines and autism". The New England Journal of Medicine. 357 (13): 1275-7. doi:10.1056/NEJMp078168. PMID 17898095. 27 Haziran 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ Nichol KL, Margolis KL, Lind A, Murdoch M, McFadden R, Hauge M, Magnan S, Drake M (July 1996). "Side effects associated with influenza vaccination in healthy working adults. A randomized, placebo-controlled trial". Archives of Internal Medicine. 156 (14): 1546-50. doi:10.1001/archinte.1996.00440130090009. PMID 8687262.
- ^ Oraby T, Thampi V, Bauch CT (April 2014). "The influence of social norms on the dynamics of vaccinating behaviour for paediatric infectious diseases". Proceedings. Biological Sciences. 281 (1780): 20133172. doi:10.1098/rspb.2013.3172. PMC 4078885 $2. PMID 24523276.
- ^ Larson HJ, de Figueiredo A, Xiahong Z, Schulz WS, Verger P, Johnston IG, Cook AR, Jones NS (October 2016). "The State of Vaccine Confidence 2016: Global Insights Through a 67-Country Survey". eBioMedicine. 12: 295-301. doi:10.1016/j.ebiom.2016.08.042. PMC 5078590 $2. PMID 27658738.
- ^ Bonhoeffer J, Heininger U (June 2007). "Adverse events following immunization: perception and evidence". Current Opinion in Infectious Diseases. 20 (3): 237-46. doi:10.1097/QCO.0b013e32811ebfb0. PMID 17471032. 30 Ekim 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ Miller NZ, Goldman GS (September 2011). "Infant mortality rates regressed against number of vaccine doses routinely given: is there a biochemical or synergistic toxicity?". Human & Experimental Toxicology. 30 (9): 1420-8. doi:10.1177/0960327111407644. PMC 3170075 $2. PMID 21543527.
- ^ Goldman GS, Miller NZ (October 2012). "Relative trends in hospitalizations and mortality among infants by the number of vaccine doses and age, based on the Vaccine Adverse Event Reporting System (VAERS), 1990–2010". Human & Experimental Toxicology. 31 (10): 1012-21. doi:10.1177/0960327112440111. PMC 3547435 $2. PMID 22531966.
- ^ Science Mom, Catherina (9 Mayıs 2011). "Infant mortality and vaccines". Just The Vax. Blogspot.com. 10 Ekim 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 10 Ekim 2019.
- ^ Miller, N.; Goldman, G. (2011). "Infant mortality rates regressed against number of vaccine doses routinely given: Is there a biochemical or synergistic toxicity?". Human & Experimental Toxicology. doi:10.1177/0960327111407644. ISSN 0960-3271. 26 Ocak 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ a b Halvorsen R (2007). The Truth about Vaccines. Gibson Square. ISBN 978-1-903933-92-3.
- ^ Sinal SH, Cabinum-Foeller E, Socolar R (July 2008). "Religion and medical neglect". Southern Medical Journal. 101 (7): 703-6. doi:10.1097/SMJ.0b013e31817997c9. PMID 18580731. 20 Mart 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ Omer SB, Salmon DA, Orenstein WA, deHart MP, Halsey N (May 2009). "Vaccine refusal, mandatory immunization, and the risks of vaccine-preventable diseases". The New England Journal of Medicine. 360 (19): 1981-8. doi:10.1056/NEJMsa0806477. PMID 19420367.
- ^ Gross L (May 2009). "A broken trust: lessons from the vaccine--autism wars". PLOS Biology. 7 (5): e1000114. doi:10.1371/journal.pbio.1000114. PMC 2682483 $2. PMID 19478850.
- ^ "Retracted autism study an 'elaborate fraud,' British journal finds". CNN.com. 6 Ocak 2011. 4 Ocak 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 26 Nisan 2013.
- ^ Phadke VK, Bednarczyk RA, Salmon DA, Omer SB (March 2016). "Association Between Vaccine Refusal and Vaccine-Preventable Diseases in the United States: A Review of Measles and Pertussis". JAMA. 315 (11): 1149-58. doi:10.1001/jama.2016.1353. PMC 5007135 $2. PMID 26978210.
- ^ "WHO – World Immunization Week 2012". who.int. 21 Eylül 2013 tarihinde kaynağından arşivlendi.
- ^ Inglis-Arkell E (January 2014). "Why anti-vaxxers might be creating a world of more dangerous viruses". io9 (İngilizce). 13 Temmuz 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 10 Haziran 2019.
- ^ "Pertussis and Other Diseases Could Return If Vaccination Rates Lag". ContagionLive. 26 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 10 Haziran 2019.
- ^ a b Wakefield AJ, Murch SH, Anthony A, Linnell J, Casson DM, Malik M, Berelowitz M, Dhillon AP, Thomson MA, Harvey P, Valentine A, Davies SE, Walker-Smith JA (February 1998). "Ileal-lymphoid-nodular hyperplasia, non-specific colitis, and pervasive developmental disorder in children". Lancet. 351 (9103): 637-41. doi:10.1016/S0140-6736(97)11096-0. PMID 9500320. 27 Eylül 2007 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023. (Geri çekilmiş)
- ^ Murch SH, Anthony A, Casson DH, Malik M, Berelowitz M, Dhillon AP, Thomson MA, Valentine A, Davies SE, Walker-Smith JA (March 2004). "Retraction of an interpretation". Lancet. 363 (9411): 750. doi:10.1016/S0140-6736(04)15715-2. PMID 15016483.
- ^ Daley MF, Glanz JM (September 2011). "Straight talk about vaccination". Scientific American. 305 (3): 32-34. Bibcode:2011SciAm.305b..32D. doi:10.1038/scientificamerican0911-32. PMID 21870438.
- ^ "Vaccines Do Not Cause Autism Concerns Vaccine Safety CDC". www.cdc.gov. 6 Şubat 2019. 16 Mart 2017 tarihinde kaynağından arşivlendi. Erişim tarihi: 22 Mart 2019.
- ^ Jain A, Marshall J, Buikema A, Bancroft T, Kelly JP, Newschaffer CJ (April 2015). "Autism occurrence by MMR vaccine status among US children with older siblings with and without autism". JAMA. 313 (15): 1534-40. doi:10.1001/jama.2015.3077. PMID 25898051.
- ^ Pluviano S, Watt C, Della Sala S (27 Temmuz 2017). "Misinformation lingers in memory: Failure of three pro-vaccination strategies". PLOS ONE. 12 (7): e0181640. Bibcode:2017PLoSO..1281640P. doi:10.1371/journal.pone.0181640. PMC 5547702 $2. PMID 28749996.
- ^ Plotkin SA (2006). Mass Vaccination: Global Aspects – Progress and Obstacles (Current Topics in Microbiology & Immunology). Springer-Verlag Berlin and Heidelberg GmbH & Co. K. ISBN 978-3-540-29382-8.
- ^ Fujkuyama Y, Tokuhara D, Kataoka K, Gilbert RS, McGhee JR, Yuki Y, Kiyono H, Fujihashi K (March 2012). "Novel vaccine development strategies for inducing mucosal immunity". Expert Review of Vaccines. 11 (3): 367-79. doi:10.1586/erv.11.196. PMC 3315788 $2. PMID 22380827.
- ^ a b Quilici S, Smith R, Signorelli C (12 Ağustos 2015). "Role of vaccination in economic growth". Journal of Market Access & Health Policy. 3: 27044. doi:10.3402/jmahp.v3.27044. PMC 4802686 $2. PMID 27123174.
- ^ a b c Institute of Medicine; Board on Health Care Services; Committee on the Evaluation of Vaccine Purchase Financing in the United States (10 Aralık 2003). Financing Vaccines in the 21st Century. doi:10.17226/10782. ISBN 978-0-309-08979-1. PMID 25057673. 20 Mart 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Ekim 2023.
- ^ "The Economic Side of Vaccines' Positive Externalities". Econlife. 24 Şubat 2015. 8 Eylül 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 7 Eylül 2018.
- ^ Carroll S, Rojas AJ, Glenngård AH, Marin C (12 Ağustos 2015). "Vaccination: short- to long-term benefits from investment". Journal of Market Access & Health Policy. 3: 27279. doi:10.3402/jmahp.v3.27279. PMC 4802682 $2. PMID 27123171.
- ^ a b Toor, Jaspreet; Echeverria-Londono, Susy; Li, Xiang; Abbas, Kaja; Carter, Emily D; Clapham, Hannah E; Clark, Andrew; de Villiers, Margaret J; Eilertson, Kirsten; Ferrari, Matthew; Gamkrelidze, Ivane (13 Temmuz 2021). Stanley, Margaret; Harper, Diane M; Soldan, Kate (Ed.). "Lives saved with vaccination for 10 pathogens across 112 countries in a pre-COVID-19 world". eLife. 10: e67635. doi:10.7554/eLife.67635. ISSN 2050-084X. PMC 8277373 $2. PMID 34253291.
- ^ Watson OJ, Barnsley G, Toor J, Hogan AB, Winskill P, Ghani AC (June 2022). "Global impact of the first year of COVID-19 vaccination: a mathematical modelling study". The Lancet Infectious Diseases. 22 (9): 1293-1302. doi:10.1016/s1473-3099(22)00320-6. PMC 9225255 $2. PMID 35753318.
- ^ "COVID-19 vaccines saved nearly 20 million lives in a year, study says". CBS News. 24 Haziran 2022. 29 Haziran 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 27 Haziran 2022.
- ^ "Scientists have estimated the cost of stopping 11 diseases that could kill millions in a pandemic". Vox. 22 Ekim 2018. 6 Kasım 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Aralık 2018.
- ^ Chang SL, Piraveenan M, Pattison P, Prokopenko M (December 2020). "Game theoretic modelling of infectious disease dynamics and intervention methods: a review". Journal of Biological Dynamics. 14 (1): 57-89. arXiv:1901.04143 $2. doi:10.1080/17513758.2020.1720322. PMID 31996099.
Konuyla ilgili yayınlar
- Carroll AE (17 Eylül 2015). "Not Up for Debate: The Science Behind Vaccination". The New York Times. 17 Eylül 2015 tarihinde kaynağından arşivlendi.
- Cole JP, Swendiman KS (21 Mayıs 2014). "Mandatory Vaccinations: Precedent and Current Laws" (PDF). Congressional Research Service. 8 Şubat 2010 tarihinde kaynağından (PDF) arşivlendi.
- Largent MA (2012). Vaccine: The Debate in Modern America. Baltimore: Johns Hopkins University Press. ISBN 978-1-4214-0607-7.
- Offit, Paul A. (12 Haziran 2007). Vaccinated. Harper Collins. ISBN 978-0-06-122795-0.
- Williams G (2010). Angel of Death. Basingstoke: Palgrave Macmillan. ISBN 978-0230274716.
- Walloch KL (2015). The Antivaccine Heresy: Jacobson v. Massachusetts and the Troubled History of Compulsory Vaccination in the United States. University of Rochester Press. s. xii.
Dış bağlantılar
| Aşılama hakkında |
- ABD hükümeti Aşı Araştırma Merkezi : Koruyucu aşı araştırma çalışmalarına ilişkin bilgiler (İngilizce)
- Aşı Sayfası birçok ülkedeki kaynaklara bağlantı verir. (İngilizce)
- İngiltere için aşılama takvimi. Birleşik Krallık Sağlık Bakanlığı tarafından yayınlanmıştır. (PDF) (İngilizce)
- CDC.gov – 'Ulusal Aşılama Programı: sağlıklı yaşamlara giden yolda öncülük ediyor', ABD Hastalık Kontrol Merkezleri (aşılarla ilgili CDC bilgileri) (İngilizce)
- CDC.gov – 'Cıva ve Aşılar (Thimerosal)', ABD Hastalık Kontrol Merkezleri (İngilizce)
- CDC.gov – Aşıların zaman çizelgesi (İngilizce)
- Immunize.org - Aşılama Eylem Koalisyonu' (aşılama oranlarını artırmak için çalışan kâr amacı gütmeyen kuruluş) (İngilizce)
- WHO.int – 'Aşılar, aşılar ve biyolojikler: Aşıyla Önlenebilir Hastalıkların Olmadığı Bir Dünyaya Doğru', Dünya Sağlık Örgütü (DSÖ'nün küresel aşı kampanyası internet sitesi) (İngilizce)
- AB'de Sağlık-AB Portalı Aşıları (İngilizce)
- Aşıların Tarihçesi ABD'nin en eski tıbbi profesyonel topluluğu olan Philadelphia Hekimler Kolejinin tıbbi eğitim sitesi (İngilizce)
- Aşıyla önlenebilir hastalıkların görselleri (İngilizce)